Recientemente se ha observado en Francia y otros países europeos un aumento del número de casos de escarlatina, enfermedad infecciosa que afecta principalmente a los niños. Se trata de una tendencia preocupante, que suscita inquietud por sus implicaciones para la salud pública. Conocida por sus síntomas típicos de dolor de garganta, fiebre y una erupción cutánea característica, la escarlatina, causada por la bacteria estreptococo del grupo A, era antes una enfermedad infantil común y a menudo leve. Sin embargo, el reciente aumento del número de casos, sobre todo entre los menores de 10 años, pone de manifiesto la necesidad de aumentar la vigilancia.
Esto se produce tras un periodo de disminución de la incidencia de la escarlatina, sobre todo durante la pandemia de COVID-19, cuando la interacción social era limitada. Sin embargo, con la reanudación de las actividades normales y la mayor circulación de virus respiratorios, entre ellos la gripe estacional y el virus respiratorio sincitial, parece estar aumentando el riesgo de enfermedad estreptocócica invasiva del grupo A.
¿Qué es la escarlatina?
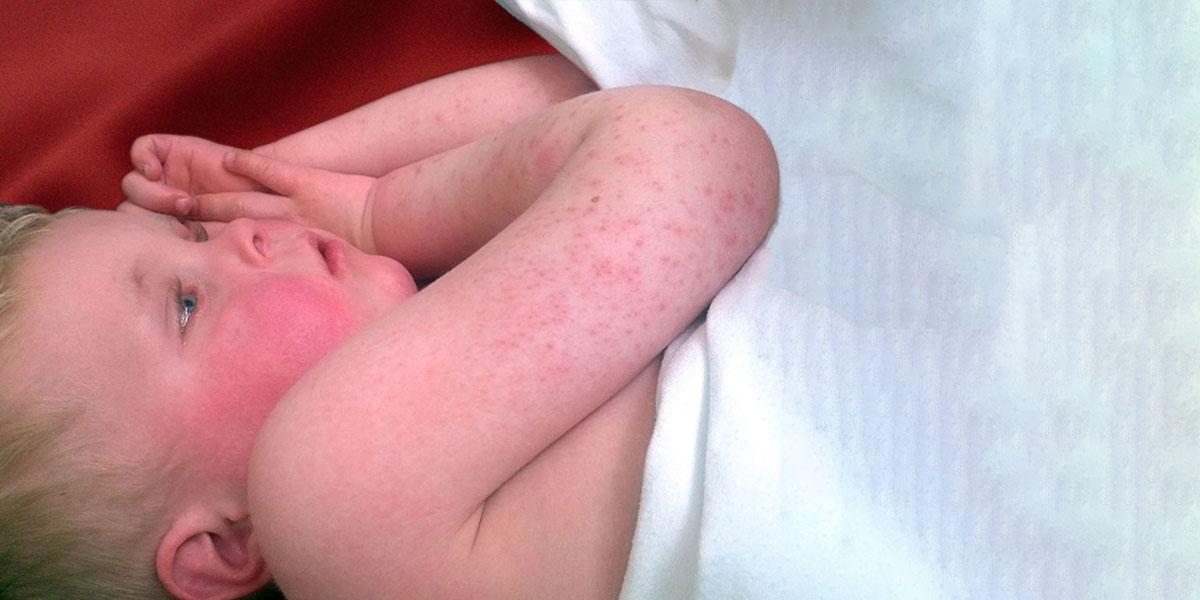
La escarlatina es una enfermedad infecciosa, contagiosa y epidémica que afecta principalmente a los niños, y que da lugar a la propagación sistemática de exotoxinas que originan la erupción característica de la escarlatina. El periodo de incubación de la escarlatina es bastante corto, entre 1 y 5 días. El inicio es repentino y combina fiebre alta (hasta 40), escalofríos, vómitos, dolor faríngeo (de garganta) y abdominal. Le siguen, al cabo de 2 meses, exantema y enantema (en boca y garganta), amígdalas rojas e hinchadas, lengua arenosa y luego rojo frambuesa, anginas rojas, picor de piel, adenopatías y problemas cardíacos.
La escarlatina afecta sobre todo a niños de entre 5 y 10 años, generalmente durante el invierno. Se transmite principalmente por vía aérea (gotitas nasales).
Un poco de historia
¿Cómo se diagnostica la enfermedad?
La escarlatina se diagnostica fundamentalmente de forma clínica, por un médico durante una consulta médica. Examina la garganta del paciente y busca signos de la erupción característica, a menudo acompañada de fiebre alta, inflamación de garganta, pérdida de apetito y dolor de cabeza. Para confirmar la presencia de la bacteria Streptococcus pyogenes, causante de la escarlatina, se realiza un cultivo de garganta. La muestra se analiza en el laboratorio para identificar la bacteria.
La prueba rápida de antígenos es otro método para detectar la presencia de Streptococcus pyogenes, que proporciona resultados en sólo unos minutos. Esta prueba, también conocida como angina de Trod, se recomienda para niños a partir de 3 años. Consiste en la toma de una muestra de las amígdalas, seguida de una reacción química que indica la presencia o ausencia de estreptococos del grupo A.
Es importante no confundir la escarlatina con otras afecciones como el shock tóxico estreptocócico, las infecciones estafilocócicas, la enfermedad de Kawasaki o infecciones víricas como la rubéola. La cronología característica del enantema ayuda al médico a orientar su diagnóstico. Las complicaciones de la escarlatina son poco frecuentes, y el tratamiento adecuado con antibióticos suele ser eficaz.
¿Cuáles son las causas de la escarlatina?
La escarlatina está causada por un estreptococo hemolítico del grupo A llamado : Streptococcus pyogenes, que disemina sus toxinas por todo el organismo. Esto crea un foco purulento en la faringe y las amígdalas (una forma de angina), y es el inicio de la infección tóxica. En el mejor de los casos, la enfermedad evoluciona en 2 ó 3 semanas, pero puede complicarse con una nefritis.
El agente responsable de la escarlatina es una bacteria denominada Streptococcus pyogenes, también conocida como estreptococo betahemolítico del grupo A. En raras ocasiones, los estreptococos del grupo C o G también pueden ser la causa.
La infección se transmite por vía aérea, a través del contacto con las secreciones orofaríngeas de una persona infectada o de un portador sano. Aunque la faringe es la principal vía de entrada, también pueden verse afectadas otras zonas como la piel o el tracto genital femenino.
La incubación de la enfermedad es relativamente rápida y dura de 2 a 5 días. El estreptococo se localiza en la garganta. La erupción de la escarlatina está causada por una toxina eritrogénica o una exotoxina pirogénica. Ciertos subtipos de estreptococos segregan esta toxina. Existen varias formas de esta toxina: A, B, C y D. Son inmunógenas y provocan vasodilatación, edema dérmico e infiltración linfocítica. Las toxinas B y C corresponden a formas leves de escarlatina. La toxina A se asocia a los casos más graves.
Tras la infección, se desarrolla una inmunidad específica frente al subtipo de estreptococo implicado. Por tanto, es posible que la enfermedad reaparezca si la persona se expone a otro sub tipo de estreptococo.
¿Se puede prevenir la escarlatina?
No existe ninguna vacuna contra la escarlatina. Sin embargo, la adopción de sencillas medidas de higiene es crucial para evitar la contaminación y la propagación del estreptococo responsable.
Medidas preventivas contra la transmisión:
- Evite el contacto con personas infectadas.
- Lávese las manos con frecuencia, sobre todo después de entrar en contacto con una persona enferma o con objetos potencialmente contaminados.
- Limpiar y desinfectar regularmente los objetos utilizados por los pacientes, como juguetes, cubiertos, vasos y utensilios.
- Limpie y desinfecte las superficies que se tocan con frecuencia (picaportes, interruptores de la luz, mostradores).
También es aconsejable vacunarse contra la difteria y el tétanos, dos enfermedades que pueden causar complicaciones en los enfermos de escarlatina.
Higiene de manos y nariz:
- Lávate las manos con jabón líquido durante 30 segundos, luego acláralas y sécalas bien.
- Enseñe a su hijo a lavarse las manos y a llevar las uñas cortas.
- Utiliza pañuelos desechables para sonarse la nariz.
- Enseñe a su hijo a taparse la boca y la nariz con un pañuelo o con la manga si estornuda o tose.
Limita el contacto en caso de escarlatina:
- Evita los abrazos y el contacto cercano.
- Mantén a los niños enfermos en casa e informa a su colegio.
- Evite que el niño enfermo se acerque demasiado a personas sanas.
- No comparta los objetos personales del niño enfermo.
- Limpie regularmente los objetos utilizados por el niño enfermo.
Mantener un hogar sano:
- Evite la exposición al humo del tabaco.
- Ventile su casa a diario.
- Mantenga una temperatura ambiente de entre 18 y 20 °C.
¿Existen plantas medicinales para combatir la escarlatina?
El antibiótico de elección para las infecciones por GAS es la penicilina. Hasta la fecha, no hay pruebas de resistencia. Para las infecciones invasivas, los médicos recomiendan añadir clindamicina. Esta elección se justifica por el efecto antitoxina de la clindamicina, su eficacia independiente del tamaño del inóculo y su efecto posantibiótico. Sin embargo, para aumentar la eficacia de la terapia antibiótica, sigue siendo esencial el uso de ciertas plantas medicinales.
La equinácea tiene una acción antibacteriana preventiva y curativa dependiente de la dosis, inhibiendo el crecimiento de ciertos gérmenes. Así pues, su efecto antibacteriano actúa directamente sobre el Streptococcus pyogenes. No obstante, la equinácea está contraindicada en niños menores de 12 años.
La equinácea estimula las defensas del sistema inmunitario contra las infecciones, gracias en particular a su fracción etanólica lipofílica (alquilamidas) y a su fracción polisacárida hidrofílica. Los derivados fenólicos, como el ácido cicórico, desempeñan un papel clave. Aumenta la proliferación de los esplenocitos, refuerza las células asesinas naturales (NK) y modifica los niveles de linfocitos T y de citoquinas.
La equinácea tiene propiedades antivirales, antibacterianas, antifúngicas y antiinflamatorias. Actúa contra varios virus, incluidos los coronavirus, y tiene actividad antifúngica contra Candia albicans. Su acción antiinflamatoria se debe a las alquilamidas y los polisacáridos, que modulan la activación de los macrófagos e inhiben la óxido nítrico sintasa inducible (iNOS). Se utiliza para tratar diversas afecciones cutáneas e infecciones respiratorias.
El efecto antibacteriano de amplio espectro del aceite del árbol del té está relacionado con los alcoholes MT (activos frente a Staphylococcus aureus resistente a los antibióticos, Escherichia coli, Steptococcus pneumoniae y pyogenes, y Hemophilus influenza). Sin embargo, el aceite esencial de árbol de té está contraindicado en niños menores de 7 años.
Literatura médica y ensayos clínicos
- Birt DF, Widrlechner MP, Lalone CA, Wu L, Bae J, Solco AK, Kraus GA, Murphy PA, Wurtele ES, Leng Q, Hebert SC, Maury WJ, Price JP. La equinácea en la infección
- Ultee A, Bennik M, Moezelaar R. The phenolic hydroxyl group of carvacrol is essential for action against the food-borne pathogen Bacillus cereus. Appl Environ Microbiol. 2002
- Ultee A, Kets W, Smid E. Mechanisms of action of carvacrol on the food-borne pathogen Bacillus cereus. Appl Environ Microbiol. 1999
- Carson CF, Mee BJ, Riley TV. Mechanism of action of Melaleuca alternifolia (tea tree) oil on Staphylococcus aureus determined by time-kill, lysis, leakage, and salt tolerance assays and electron microscopy. Antimicrob Agents Chemother. 2002
- Halcón L, Milkus K. Staphylococcus aureus and wounds: a review of tea tree oil as a promising antimicrobial. Am J Infect Control. 2004
- Nelson RR. In-vitro activities of five plant essential oils against methicillin-resistant Staphylococcus aureus and vancomycin-resistant Enterococcus faecium. J Antimicrob Chemother. 1997
- Ferrini AM, Mannoni V, Aureli P, Salvatore G, Piccirilli E, Ceddia T, Pontieri E, Sessa R, Oliva B. Melaleuca alternifolia essential oil possesses potent anti-staphylococcal activity extended to strains resistant to antibiotics. Int J Immunopathol Pharmacol. 2006
- Papadopoulos CJ, Carson CF, Hammer KA, Riley TV. Susceptibility of pseudomonas to Melaleuca alternifolia (tea tree) oil and components. J Antimicrob Chemother. 2006